家族や血縁者に糖尿病の人がいて
自分も発症するのではと心配

尿の回数や量が増えた

インスリン強化療法中のため
受け入れ可能なクリニック
が見つからない

最近疲れやすい


健康診断で血糖値やHbA1cの値が
高いと言われた

のどが渇き、水分を多く摂るようになった

体重が減少してきた

糖尿病内科とは、主に糖尿病およびその合併症(糖尿病性神経障害、糖尿病性網膜症、糖尿病性腎症、大血管症など)の診断・検査・治療を行う専門診療科です。
糖尿病は、血液中の血糖値が高い状態が続くことでさまざまな身体障害を引き起こす慢性疾患であり、大きく1型糖尿病と2型糖尿病に分けられます。
単に糖尿病といっても人それぞれ治療方針が変わります。是非、当院で専門的な治療をお受けください。

\2種類あります/
1型糖尿病
1型糖尿病は、膵臓にあるインスリンを分泌するβ細胞が主に自己免疫反応によって破壊され、インスリンがほとんど、または全く分泌されなくなる病気です。そのため、血糖値を下げるためのインスリンを体外から補う必要があり、インスリン療法が生涯にわたって必要となります。
2型糖尿病
2型糖尿病は、インスリンの分泌量が減少する、またはインスリンが効きにくくなる(インスリン抵抗性)ことで、血糖値が慢性的に高くなる病気です。日本で最も多いタイプの糖尿病であり、生活習慣病とも呼ばれています。

糖尿病の合併症は、高血糖が続くことで血管や神経が傷つき、主に「神経障害」「網膜症」「腎症」の三大合併症が起こります。また、動脈硬化による「心筋梗塞」や「脳卒中」など、命にかかわる病気のリスクも高まります。
合併症は自覚症状がなくても進行しやすいため、血糖管理と定期的な検査が重要です。
糖尿病神経障害
手足のしびれや痛み、感覚の低下などが現れ、進行すると足の潰瘍や壊疽を引き起こすことがあります。
糖尿病網膜症
網膜の細い血管が障害され、視力低下や失明の原因となります。
糖尿病腎症
腎臓の細い血管が障害され、進行すると腎機能が低下し、透析が必要になる場合があります。
動脈硬化による疾患
脳卒中(脳梗塞・脳出血)、心筋梗塞、末梢動脈疾患(足の動脈硬化症)など、太い血管が障害されることで発症します。

3つの療法があります
2型糖尿病では合併症の発症・進行を予防するための血糖コントロールが基本となります。まずは、食事療法、運動療法開始し、それでも改善しない場合は薬物療法を併用します。
ただし、病態が悪い場合は、初めから薬物療法を開始することもあります。
食事療法
1型糖尿病ではインスリンの必要量を膵臓で作ることができないため、体外から補う必要があります。そのため、インスリンでの治療が中心となります。2型糖尿病では合併症の発症・進行を予防するための血糖コントロールが基本となります。まずは、食事療法、運動療法開始し、それでも改善しない場合は薬物療法を併用します。
ただし、病態が悪い場合は、初めから薬物療法を開始することもあります。
運動療法
運動療法には散歩、ジョギングなどの有酸素運動と筋肉に軽い負荷をかけて行う(無酸素運動)レジスタンス運動があります。運動により、インスリンが効きやすくなる状態に変化をしたり、体内のエネルギーを消費することで血糖値が下がります。
レジスタンス運動は基礎代謝量の維持、増加や関節疾患の予防などに有効です。運動療法としてはウォーキングや自転車、スイミング、ジョギングなどの有酸素運動を1回20~40分、週に3回実施します。で毎日もしくは2日に1回行える運動を選びましょう。

薬物療法
2〜3ヵ月ほど食事療法と運動療法を続けても、血糖のコントロールが上手くできない場合には薬物療法を選択します。経口血糖降下薬を用いる内服療法と、インスリンなどを注射で補充する自己注射療法の2つがあります。
近年、糖尿病治療薬には、SGLT2阻害薬、GLP‐1受容体作動薬などが登場しています。これらの薬は治療過程で生じることがある低血糖を起こしにくく、体重を減らす作用を持ちます。ただ、副作用も出やすい薬のため、どの薬物をいつから開始するかは、患者様の糖尿病のタイプや合併症の進行程度などによって、総合的に判断して決められます。
糖尿病内科医のもと、正しく使用してください。
 選定療養のついてのお知らせ
選定療養のついてのお知らせ
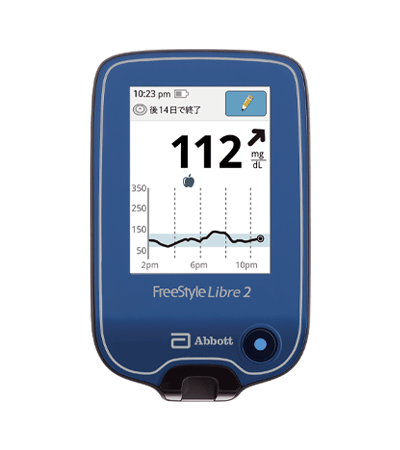
当クリニックにて、間歇スキャン式持続血糖測定器「FreeStyleリブレ2」のお取り扱いがございます。
ご検討される患者さまは、医師又は院内スタッフまでお声掛けください。
- 医療機器名
-
FreeStyle リブレ2
- 療養の内容
-
より詳細な血糖管理
- 費用
-
センサー/枚:7,500円(税込)
特徴
- 小型のセンサーを上腕に装着し、スキャンするだけの簡単な操作です。
- FreeStyle2リブレLinkは、スキャン不要でリアルタイムにグルーコースデータを入手できます
- 低、高グルコースアラートも搭載され、生活に気づきを与えてくれます
- 血糖値のトレンドが把握でき、血糖変動が分かりやすく表示されます
- 1つのセンサーで最長14日間の装着が可能となっています
- お風呂や水泳・運動など、日常生活を通常通り過ごしていただくことができます





 読み込み中...
読み込み中...





 選定療養のついてのお知らせ
選定療養のついてのお知らせ